劇症型溶血性レンサ球菌感染症(STSS)
概要
劇症型溶血性レンサ球菌感染症(streptococcal toxic shock syndrome: STSS)は通常無菌の部位(血液、胸膜、脳脊髄液など)に溶血性レンサ球菌(A群、B群、G群等)の毒素産生株が感染することで発症し、発熱、全身性紅斑、低血圧、急速に進行する腎不全を含む多臓器の障害など特徴的な症候を呈する稀な感染症である。急速に増悪する痛みを伴う局所軟部組織感染症(蜂窩織炎、壊死性筋膜炎など)が多いが、はっきりした感染巣が不明な場合もある(1)。致死率は 30-40%と高いにも関わらず(2,3)、はっきりした感染巣が不明な場合が多いことに加えて、数時間単位で症状が進行することがあるため、本疾患の可能性を鑑別診断に挙げること、迅速な初期評価、診断と適切な治療、管理が極めて重要になる。
臨床像
初発症状は咽頭痛、発熱、消化管症状(食欲不振、吐き気、嘔吐、下痢)、全身倦怠感、低血圧などの敗血症症状、筋痛などであるが、明らかな前駆症状がない場合もある。後発症状としては、発症から24時間以内に急速に進行する軟部組織病変、循環不全、呼吸不全、播種性血管内凝固症候群(DIC)、肝腎不全などの多臓器不全を来す。
米疾病対策・予防センター(CDC)の定める診断基準では、ショック症状とともに、肝不全、腎不全、急性呼吸窮迫症候群(ARDS)、DIC、軟部組織壊死(壊死性筋膜炎を含む)、全身性紅斑性発疹、のうち2項目以上の臨床所見を満たすこととされている。
リスク因子
STSSのリスク因子として、新生児、高齢者、糖尿病、アルコール依存、外科的処置後、外傷(穿通外傷・鈍的外傷)、水痘の罹患、NSAIDsの使用、タンポンの使用、妊婦や周産期の女性、免疫不全者が知られている(4)。稀な感染症ではあるが、誰にでも起こりうることに留意が必要である。
鑑別診断
STSSの鑑別診断として、侵襲性肺炎球菌感染症(IPD)、侵襲性髄膜炎菌感染症(IMD)、レンサ球菌以外による壊死性筋膜炎、ビブリオ・バルニフィカス(Vibrio vulnificus)感染症、黄色ブドウ球菌毒素ショック症候群(TSS)等を考慮する。
皮膚軟部組織感染がみられる場合には、早期のデブリードマンが必要な壊死性筋膜炎を鑑別することが重要であり、最近の手術歴、臨床所見に合わない疼痛、低血圧、皮膚壊死、出血性水疱が鑑別に有用とされる(5)。
迅速な初期評価
症状が急速に進行し、ショックと多臓器不全を発症するため、早期に認知する必要がある。最も一般的な感染部位は皮膚軟部組織であるが、肺炎、髄膜炎、眼内炎、腹膜炎、心筋炎、関節炎、子宮内感染がみられることもある。表面的な細菌侵入口や皮膚・軟部組織感染の明確な所見が感染の初期段階で存在しない症例が50%程度あるとされる。表層的な外傷がなくとも、打撲等による筋組織や筋膜の損傷がある場合、A群溶血性レンサ球菌による深部感染が生じうるとされる。しかし、患者の自覚症状としての疼痛が局所の感染徴候に12~24時間先行するとされ、初診時には明確な感染巣がはっきりしない例もしばしば遭遇する。そのため、バイタルサインの異常を伴う発熱、局所の疼痛を訴える患者においては皮膚所見が明らかでなくてもSTSSを念頭において対応すべきである。
必要な検査診断
STSSは、ショック状態と多臓器不全、溶血性レンサ球菌が同定されることで診断される。検査は敗血症性ショックの原因検索・状態の評価と感染微生物の診断のために提出する。
微生物学的検査:
微生物学的検査はSTSSの確定診断のために必要であるが、患者の救命のため最も優先すべきは適切な抗菌薬の投与及び必要に応じた外科的デブリードマンであり、検体採取のために治療を遅らせることはあってはならず、治療と同時並行で実施することが必要である。
・培養検査:
抗菌薬の投与と並行して、血液培養を2セット採取する。A群溶血性レンサ球菌によるSTSS患者の血液培養は50%以上で陽性となる。血中の菌量が多い場合、血液培養は数時間で陽性になることもある。局所感染部位の培養も通常陽性となり、適切な抗菌薬投与がなされた後も数日間は陽性結果が持続しうる。
・迅速診断:
迅速診断の目的では、局所感染部位が明らかな場合は感染部位のグラム染色、菌量が多い場合には血液塗抹のグラム染色で、白血球に貪食されたレンサ球菌を確認できる場合もある。保険適応外であるが、迅速評価として、創部や血液検体でのA群溶血性レンサ球菌の迅速抗原検査が参考になることがある。
画像検査:CT、MRI
原発巣の特定のために有用であるが、STSSの発症早期には組織の感染徴候が画像上明らかでないことがあり、局所の感染ならびにSTSS自体を否定できるものではないことに注意する必要がある。
その他の提出を検討すべき検査:
・血液検査:
臓器特異的な検査指標として肝障害(総ビリルビン、AST、ALT)、腎障害(BUN、Cre、ナトリウム含む各種電解質)、血算・凝固機能障害(血小板数、PT、APTT、フィブリノーゲン、FDP、Dダイマー)の確認、壊死性筋膜炎・筋組織の壊死の確認(クレアチニンキナーゼ)、代謝性アシドーシスの確認(血液ガス検査)を提出する。
初期治療
STSSの治療においては、抗菌薬治療と同時に、外科医等にただちにコンサルテーションを行い、感染源のデブリードマンの必要性を評価し、必要であればデブリードマンを行うことが重要である。
①抗菌薬治療
迅速な抗菌薬治療は必須であり、感染初期には敗血症性ショックの原因をSTSSと断定できない場合もあることから、経験的な抗菌薬治療は広域抗菌薬の使用を考慮するべきである。想定される初期感染部位に応じた想定される感染微生物をカバーし、医療関連感染のリスクがある場合には、医療関連感染に関連する原因細菌を治療対象に含める。加えてSTSSが疑われる場合にはA群溶血性レンサ球菌の外毒素とM-タンパク質の産生を抑制するためクリンダマイシンを追加する。
<経験的治療の例>
ピペラシリン・タゾバクタム(4.5g 6時間ごと) または
セフトリアキソン(2g 24時間ごと)+メトロニダゾール(500mg 8時間ごと) または
メロペネム(1g 8時間ごと)
+
クリンダマイシン(600-900mg 8時間ごと[a])
医療関連感染のリスクがある場合には、ESBL産生菌、AmpC過剰産生菌、緑膿菌などの関与を念頭にピペラシリン・タゾバクタム、カルバペネム系抗菌薬の選択、また、MRSAを念頭とする場合、抗MRSA薬(バンコマイシン・リネゾリド・ダプトマイシン等)の追加を検討する。
<溶血性レンサ球菌が原因であることが特定された場合>
高用量のペニシリン系抗菌薬とクリンダマイシンを併用して治療する。
最適治療の例として下記を挙げる:
ペニシリン系抗菌薬の例
ペニシリンG(2400万単位/日:400万単位 4時間ごとなど) または
アンピシリン(12g/日:2g 4時間ごとなど)
+
クリンダマイシン(600-900mg 8時間ごと[a])
[a] 添付文書上成人では1日2,400mgまで
②感染源のコントロール
侵襲的な皮膚軟部組織感染の徴候を示す患者や、局所の感染徴候が軽度でも進行性の全身状態悪化を示す患者には、迅速な外科的処置が極めて重要になる。外科的介入の意義は、1)病原体評価のための検体採取、2)感染範囲の確認、3)感染源の除去(デブリドマン・切断等)である。ただし、手術範囲を決定するには、手術侵襲や治療後の機能的予後なども考慮する必要がある。画像所見から深達度を正確に判定することは難しいこともあり、経験のある外科医・整形外科医等が試験切開を行うことを検討する。判断に迷う場合や手術困難な場合には直ちに専門施設へ紹介する(5)。
③輸液による蘇生
日本版敗血症診療ガイドライン2024に準じ、リンゲル液などの晶質液の投与や、必要に応じて昇圧剤やバイタルサインの安定化を図る。
※免疫グロブリン静注製剤の使用
ショックと臓器不全のメディエーターとして溶血性レンサ球菌の産生する外毒素が関与しているというデータに基づく。日本版敗血症診療ガイドライン2024ではSTSSに対して免疫グロブリン静注製剤(IVIG)を投与することに関して、明確な推奨または非推奨の記載はない。現時点ではIVIGのSTSSに対する有効性については結論がでておらず、今後のさらなる研究が必要といえる。
感染対策
飛沫予防策+接触予防策を実施する。壊死性筋膜炎等の場合、滲出液が出なくなるか、または浸出液が多量の場合培養陰性が確認できるまで(検体採取は抗菌薬開始7-10日後が目安)は感染対策を継続することが望ましい。なお、ガーゼ等で被覆でき浸出液が漏れなくなる場合も隔離解除可だが、処置時の防護具の着用と処置後の環境整備を徹底すること。
曝露後予防
罹患すると死亡率が高いとされるリスク因子(新生児、高齢者、免疫不全者、糖尿病、水痘の罹患、妊婦や周産期の女性など)をもつ家族内接触者に対しては、ペニシリン系抗菌薬等の抗菌薬予防投与[b]を考慮する(1,3,4)。
[b] 保険適用外
行政対応
感染症法に基づく感染症発生動向調査において、5類感染症の全数把握疾患と定められているため、医師は診断確定後7日以内に保健所への届出が必要である。
<参照>劇症型溶血性レンサ球菌感染症|厚生労働省 (mhlw.go.jp)
https://www.mhlw.go.jp/bunya/kenkou/kekkaku-kansenshou11/01-05-06.html
その他
リスク評価については国立感染症研究所のホームページ(6)を、一般向けのQ&A等については厚労省のホームページ(7)を参照のこと。
参考文献
- Group A Streptococcal Infection. Red Book 2024-2027 (33rd edition.)
- IASR A群溶血性レンサ球菌による劇症型溶血性レンサ球菌感染症の50歳未満を中心とした報告数の増加について(2023年12月17日現在)
https://www.niid.go.jp/niid/ja/group-a-streptococcus-m/group-a-streptococcus-iasrs/12461-528p01.html - Clin Infect Dis. 2016;63(4):478. Epub 2016 Apr 22.
- Mandell, Douglas, and Bennett‘s Principles and Practice of Infectious Diseases, 9th Edition.
- N Engl J Med. 2017;377(23):2253-2265.
- 国内における劇症型溶血性レンサ球菌感染症の増加について(2024年6月時点)
https://www.niid.go.jp/niid/ja/tsls-m/2655-cepr/12718-stss-2024-06.html - 厚労省 劇症型溶血性レンサ球菌感染症(STSS)
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000137555_00003.html
写真1. A群溶血性レンサ球菌による壊死性筋膜炎の一例(左:左大腿から下腿の軽度腫脹、右:デブリードマンでは組織壊死および微小血栓がみられた)
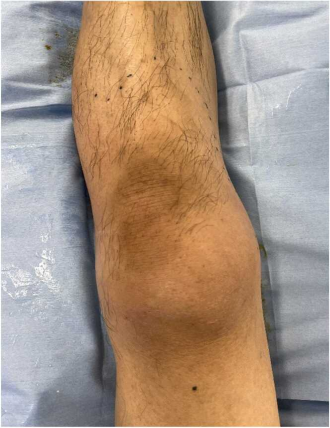
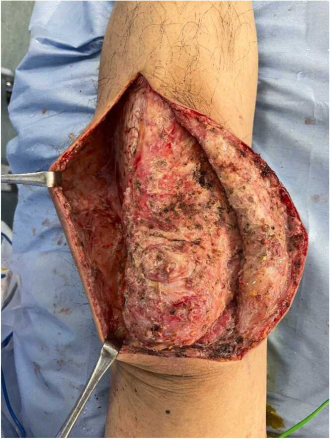
引用元:IDCases. 2023:32:e01775. (亀田総合病院吉田先生のご厚意による)









